Для цитирования: Медведев Ю.А., Басин Е.М., Чжан Ш., Петрук П.С. Хирургическое лечение пациентов с переломом нижней челюсти в области угла с применением скобок из никелида титана с памятью формы. Клинический случай. Голова и шея Head and neck Russian Journal. 2018;6(3):34–38
For citation: Medvedev Yu.A., Basin EM, Zhang S., Petruk P.S. Surgical treatment of patients with a mandibular angle fracture with the use of titanium nickelide brackets with shape memory: clinical case. Голова и шея Head and neck Russian Journal. 2018;6(3):34–38 (in Russian).
Doi: 10.25792/HN.2018.6.3.34–38
В настоящее время ведутся активные разработки методов лечения в различных сферах медицины, в т.ч. в стоматологических дисциплинах. Несмотря на рост уровня оказания медицинской помощи, травматизм челюстно-лицевой области продолжает оставаться актуальной проблемой. Одними из наиболее сложных задач, с которыми приходится сталкиваться челюстно-лицевым хирургам в каждодневной практике, является выбор оптимального метода хирургического лечения при переломах костей лицевого черепа, а также рациональное применение различный типов фиксирующих конструкций. В результате несвоевременного обращения пострадавших за медицинской помощью, неполноценной диагностикиой данного вида патологии, а также погрешностей при выполнении предоперационного планирования и проведении остеосинтеза процент неблагоприятных исходов остается на высоком уровне. В статье представлен клинический случай лечения пациента с переломом нижней челюсти в области угла с применением скобок из никелида титана с памятью формы.
Ключевые слова: нижняя челюсть, перелом, остеосинтез, конструкции с памятью формы, никелид титана
Авторы заявляют об отсутствии конфликта интересов. Источник финансирования. Не указан.
Для цитирования: Медведев Ю.А., Басин Е.М., Чжан Ш., Петрук П.С. Хирургическое лечение пациентов с переломом нижней челюсти в области угла с применением скобок из никелида титана с памятью формы. Клинический случай. Голова и шея Head and neck Russian Journal. 2018;6(3):34–38
Авторы несут ответственность за оригинальность представленных данных и возможность публикации иллюстративного материала – таблиц, рисунков, фотографий пациентов.
Currently, active developments of new methods are carried out in various fields of medicine, including dentistry. Despite the increase of medical care quality, injuries in the maxillofacial area continue to be a pressing problem. One of the most difficult tasks faced by maxillofacial surgeons in everyday practice is the selection of the optimal surgical treatment method for the patients with facial skull fractures, as well as the rational use of various types of fixation. Due to the untimely treatment of injured persons, inadequate diagnosis of this type of pathology, as well as errors in the implementation of preoperative planning and osteosynthesis, the percentage of adverse outcomes remains high. The article presents a clinical case of treating a patient with mandible angle fracture with the use of titanium nickelide brackets with shape memory.
Key words: mandible, fracture, osteosynthesis, shape memory constructions, titanium nickelide The authors declare no conflict of interest. Source of financing: not specified.
For citation: Medvedev Yu.A., Basin EM, Zhang S., Petruk P.S. Surgical treatment of patients with a mandibular angle fracture with the use of titanium nickelide brackets with shape memory: clinical case. Голова и шея Head and neck Russian Journal. 2018;6(3):34–38 (in Russian).
The authors are responsible for the originality of the data presented and the possibility of publishing illustrative material — tables, figures, photographs of patients.
Введение
Травмы челюстно-лицевой области продолжают оставаться одной из актуальных хирургических проблем, что связано с увеличением числа пациентов с переломами костей лицевого черепа в результате дорожно-транспортных происшествий и бытовых конфликтов, утяжелением этого вида патологии, ростом множественных и сочетанных повреждений [1, 2]. Согласно данным специализированной литературы, удельный вес челюстно-лицевой травмы в структуре различных травм среди городского населения составляет 3,2–8,0% [3]. На долю переломов нижней челюсти приходится до 85% от общего числа переломов костей лицевого черепа [4–7]. Разработка и внедрение новых способов фиксации фрагментов кости существенно повысили эффективность хирургического лечения у обсуждаемой категории пациентов, тем не менее, по данным ряда авторов, осложнения возникают в 5,2–38,4% случаев [8–11].
Многие из предложенных методик успешно используются в повседневной практике для проведения остеосинтеза при переломах лицевого черепа – накостные титановые пластины, шов кости проволокой из нержавеющей стали либо тантала, спицы Киршнера, возможна комбинация шва кости и спицы, фиксирующие конструкции из материалов с памятью формы. Целью данной статьи является описание клинического применения скобок с памятью формы из никелид титана (нитинол) при переломе нижней челюсти в области угла.
Клинический случай
Пациент Т., 41 год, поступил в клинику челюстно-лицевой хирургии Университетской клинической больницы (УКБ) №2 Первого МГМУ им. И.М. Сеченова с жалобами на боли в области нижней челюсти справа, усиливающиеся при жевании и открывании рта, отек лица справа, нарушение прикуса.
Из анамнеза установлено, что травма была получена в результате драки с неизвестным за 8 часов до обращения в стационар. Пациент коммоционных явлений не отмечал. Обратился в травматологический пункт, где была произведена рентгенография черепа и межчелюстная фиксация с помощью назубных шин Тигерштедта. Бригадой скорой медицинской помощи пациент доставлен в клинику УКБ №2 Первого МГМУ им. И.М. Сеченова, госпитализирован в экстренном порядке.
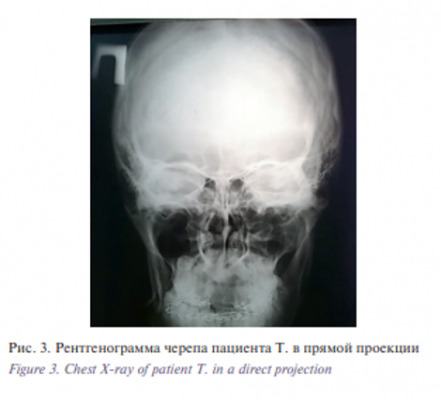
При поступлении: общее состояние относительно удовлетворительное. Соматический статус без особенностей. При осмотре определялся выраженный отек мягких тканей в околоушножевательной, щечной и поднижнечелюстной областях справа. Кожные покровы в складку собирались с трудом, отмечалась локальная болезненность при пальпации. Регионарные лимфатические узлы были не увеличены. Симптом прямой и непрямой нагрузки положительный в области угла нижней челюсти справа. Симптом Венсана был положительным справа. Со стороны полости рта: открывание ограничено до 2 см, отмечалось нарушение смыкания зубов по типу открытого прикуса справа. Визуализировались разрывы слизистой оболочки альвеолярной части нижней челюсти в области 4.7–4.8 зубов, а также наличие геморрагических сгустков в полости рта. Глотание свободное, умеренно болезненное (рис.1, 2, 3).
На основании жалоб, анамнеза, данных клинического осмотра и рентгенологического обследования был поставлен диагноз: «Перелом нижней челюсти в области угла справа со смещением отломков».
После дообследования и предоперационной подготовки в день поступления в стационар пациенту выполнено оперативное вмешательство в объеме: «Остеосинтез нижней челюсти в области угла справа наружным доступом с помощью скобок из никелида титана».
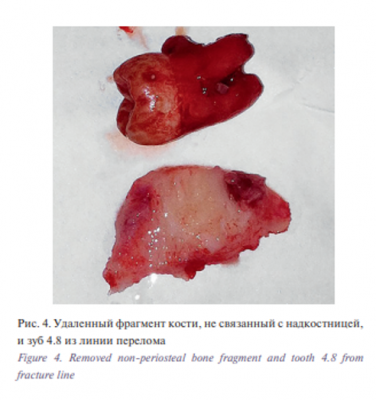
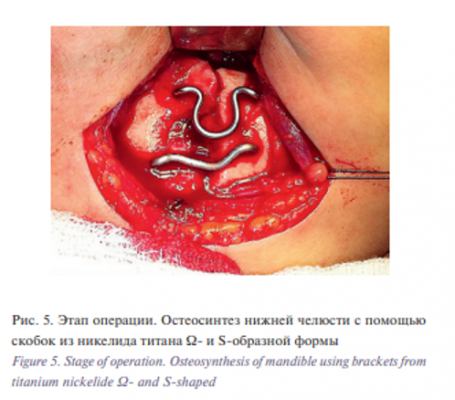
Операцию проводили следующим образом: на фоне премедикации в условиях местной анестезии с Sol. Lidocaini 1% 20 мл на стороне перелома параллельно краю нижней челюсти и отступя на 2 см в области угла, выполнен разрез кожи длиной 4 см. Послойно рассечена кожа, подкожно-жировая клетчатка, поверхностная фасция шеи и m. рlatisma. У места прикрепления к углу нижней челюсти была отсечена собственно жевательная мышца. Скелетирована нижняя челюсть в области угла. После визуализации линии перелома проведено удаление мелких костных фрагментов, устранена интерпозиция мягких тканей, удалены сгустки крови. Перед проведением остеосинтеза нижней челюсти удален свободнолежащий фрагмент кости и зуб 4.8 из линии перелома (рис. 3), выполнена репозиция фрагментов кости. Проведена фиксация прикуса в привычном для больного положении при помощи резиновых тяг, остеосинтез проведен с помощью двух скобок из никелида титана Ω- и S-образной формы под контролем прикуса (рис. 4, 5).
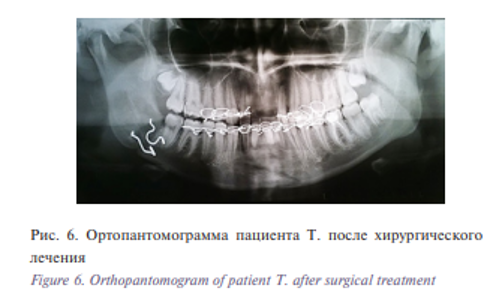
Скобки устанавливались следующим образом: бикортикально формировали отверстия на каждом фрагменте с помощью сверла, далее предварительно охлажденные до 1–3 0 С ножки скобки разгибали в стороны (активировали скобку) и вводили в соответствующие фрезевые отверстия. При нагревании скобки до 35–36 0 С, происходило восстановление первоначальной формы – сближение ножек скобки, что приводило к дозированной компрессии фрагментов кости. Послеоперационную рану обрабатывали растворами антисептиков, устанавливали латексный выпускник. Рану послойно ушивали. По ходу операции осуществляли гемостаз. Послеоперационный период протекал без особенностей. Пациент был выписан на амбулаторное наблюдение на 7-е сутки после операции после снятия швов. Открывание рта на момент выписки составляло 3,0 см. На 2-е сутки после операции были выполнены контрольные рентгенограммы черепа в прямой проекции и ортопантомография. Положение костных фрагментов и фиксирующих конструкций было правильным, вторичных смещений не выявлено (рис. 6, 7).
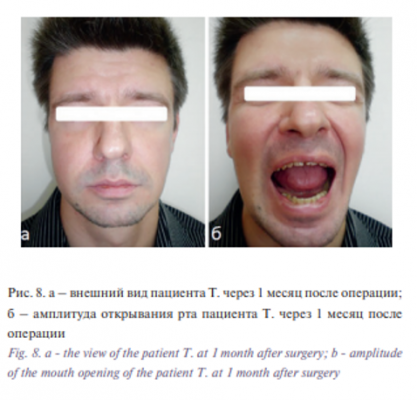
При контрольном осмотре через 1 месяц отмечено увеличение открывания рта до 4,2 см, жевательная функция и внешний вид пациента были восстановлены полностью (рис. 8).
В результате динамического наблюдения и междисциплинарного лечения совместно с физиотерапевтом, применением физио- и витаминотерапии на пораженной стороне чувствительность кожных покровов и зубов в зоне иннервации нижнеальвеолярного нерва была восстановлена через 6 месяцев. На протяжении трехлетнего периода наблюдения, с осмотрами 1 раз в 6 месяцев отмечено стабильное состояние прикуса, отсутствие болей в области нижней челюсти и невропатии нижнеальвеолярного нерва.
Обсуждение
Несмотря на развитие медицины в целом и челюстно-лицевой хирургии в частности, проблема оказания экстренной медицинской помощи при переломах костей лицевого черепа остается до конца нерешенной. В связи с ростом числа дорожно-транспортных происшествий и бытовых конфликтов, увлеченностью молодежи травматичными видами спорта отмечается увеличение числа пострадавших, с повреждениями лицевого черепа, среди которых переломы нижней челюсти занимают первое место [12].
Сложность ранней диагностики переломов угла нижней челюсти связана с недостаточной информативностью рутинных методов лучевого исследования (таких как рентгенография черепа в прямой или боковой проекции), поздней обращаемостью пострадавших в специализированные челюстно-лицевые стационары и, как следствие, выбор нерациональных методов лечения, что в свою очередь приводит к развитию различного рода осложнений и снижению качества лечения и жизни пациентов.
Выводы
Остеосинтез при переломах нижней челюсти в области угла с применением скобок из никелида титана с памятью формы позволяет надежно закреплять костные фрагменты, минимизирует риск развития осложнений за счет осуществления длительной и дозированной компрессии, способствует раннему восстановлению функции нижней челюсти.
ЛИТЕРАТУРА
- Сысолятин П.Г., Дергилев А.П., Сысолятин С.П., Брега И.Н., Руденских Н.В., Бельков Л.Н. Роль лучевых методов исследования в диагностике и лечении челюстно-лицевых повреждений. Сибирский медицинский журнал (Томск). 2010;25(3–2):11–4.
- Амро А., Самсонов В.В., Гребнев Г.А., Иорданишвили А.К. Особенности клинической картины переломов нижней челюсти в различные возрастные периоды. Вестн. Рос. воен.-мед. акад. 2012;4(40):49–51.
- Бернадский Ю.И. Травматология и восстановительная хирургия черепночелюстно-лицевой области. М., 2006.
- Шаргородский А.Г. Повреждения мягких тканей и костей лица: Учеб. пособие для студентов стоматол. фак. вузов, врачей-интернов и клин. ординаторов. М., 2004.
- Малышев В.А., Кабаков Б.Д. Переломы нижней челюсти. СПб. Специальная литература. 2005.
- Лепилин А.В., Бахтеева Г.Р., Ноздрачев В.Г., Шихов М.Ю., Рамазанов А.Х. Клинико-статистический анализ травматических повреждений челюстно-лицевой области и их осложнений по материалам работы отделения челюстно-лицевой хирургии за 2008-2012 годы. Саратовский научно-мед. журн. 2013;3:425–8.
- Adams C.D., Januszkiewsz J.S., Judson J. Changing patterns of severe craniomaxillofacial trauma in Auckland over eight years. Aust. N. Z. J. Surg. 2000;70(6):401–4.
- Тазин И.Д., Сысолятин П.Г., Панов Л.А., Гюнтер В.Э. Лечение больных с травматическим остеомиелитом нижней челюсти с использованием пористых проницаемых имплантатов из никелида титана. Стоматология. 2000;79(4):37–9.
- Поленичкин А.В. Реабилитация больных с множественными и сочетанными переломами костей лица. Вестник НГУ. 2008;6(1):63–6.
- Афанасьев В.В. Травматология челюстно-лицевой области. М., 2010.
- Barry C.P. Superior border plating technique in the management of isolated mandibular angle fractures. A retrospective study of 50 consecutive patients. J. Maxillofac. Surg. 2007;65:1544–9.
- Григоров С.Н. Повреждение лицевого черепа: структура травм и анализ факторов осложненноготечения. Свiт медицини та бiологii. 2010;6(4):172–6.
Поступила 14.05.18
Принята в печать 23.08.18
REFERENCES
- Sysolyatin P.G., Dergilev A.P., Sysolyatin S.P., Brega I.N., Rudenskikh N.V., Bel’kov L.N. The role of ray methods in the diagnosis and treatment of maxillofacial injuries. Sibirskiy meditsinskiy zhurnal (Tomsk). 2010;25(3–2):11–14. (in Russ.).
- Amro A., Samsonov V.V., Grebnev G.A., Iordanishvili A.K. Features of clinical picture of fractures of bottom jaw in various age periods. Vestn. Ros. voen. – med. akad. 2012;4(40):49–51. (in Russ.).
- Bernadskii Yu.I. Travmatologiya i vosstanovitel’naya khirurgiya cherepnochelyustno-litsevoi oblasti. M.: Med. lit-ra. 2006. (in Russ.).
- . Shargorodskiy, A.G. Soft tissue and bone injuries of the face: Ucheb. posobie dlya studentov stomatol. fak. vuzov, vrachey-internov i klin. Ordinatorov. M.: VUNMTs. 2004. (in Russ.).
- Malyshev V.A., Kabakov B.D. Perelomy nizhnei chelyusti. SPb.: Spetsial’naya literature. 2005. (in Russ.).
- Lepilin A.V., Bakhteeva G.R., Nozdrachev V.G., Shikhov M.Yu., Ramazanov A.Kh. Clinical and statistical analysis of traumatic injuries of maxillofacial region and their complications on materials of the department of maxillofacial surgery from 2008 till 2012. Saratovskii nauchno-meditsinskii zhurnal. 2013;3:425–28. (in Russ.).
- Adams C.D., Januszkiewsz J.S., Judson J. Changing patterns of severe craniomaxillofacial trauma in Auckland over eight years. Aust. N. Z. J. Surg. 2000;70(6):401–404.
- .Tazin I.D., Sysolyatin P.G., Panov L.A., Gyunter V.E. Treatment of patients with traumatic osteomyelitis of the mandible using titanium nickelide porous permeable implants. Stomatologiya. 2000;79(4):37–39. (In Russ.).
- Polenichkin A.V. Reabilitatsiya bol’nykh s mnozhestvennymi i sochetannymi perelomami kostei litsa. Vestnik NGU. 2008;6(1):63–66. (in Russ.).
- Afanas’ev V.V. Travmatologiya chelyustno-litsevoi oblasti. M.: Izd. gruppa «GEOTAR-Media». 2010. (in Russ.).
- Barry C.P. Superior border plating technique in the management of isolated mandibular angle fractures. A retrospective study of 50 consecutive patients. Journal of Maxillofacial Surgery. 2007;65:1544–49.
- Grigorov S.N. Povrezhdenie litsevogo cherepa: struktura travm i analiz faktorov oslozhnennogo techeniya. Svit meditsini ta biologii. 2010;6(4):172–76. (in Russ.).
Received 14.05.18
Accepted 23.08.18
Сведения об авторах:
Ю.А. Медведев – д.м.н., профессор, заведующий кафедрой челюстно-лицевой хирургии ФДПО ФГБОУ ВО МГМСУ им. А.И. Евдокимова, Москва, Россия
Е.М. Басин – д.м.н., доцент кафедры челюстно-лицевой хирургии ФДПО ФГБОУ ВО МГМСУ им. А.И. Евдокимова, Москва, Россия
Чжан Шоуи – аспирант кафедры челюстно-лицевой хирургии ОДИС ФГАОУ ВО Первый МГМУ им. И.М. Сеченова (Сеченовский Университет), Москва, Россия
П. С. Петрук – к.м.н., ассистент кафедры челюстно-лицевой хирургии ОДИС ФГАОУ ВО Первый МГМУ им. И.М. Сеченова (Сеченовский Университет), Москва, Россия
Information about the authors:
Yu. A. Medvedev – MD, Professor, Head of the Department of Oral and Maxillofacial Surgery, FSBEI MSMSU named after A.I. Evdokimov, Moscow, Russia
E.M. Bassin – MD, assistant professor of the Department of Oral and Maxillofacial Surgery, FSBEI MSMSU named after A.I. Evdokimov, Moscow, Russia
Zhang Shoui – postgraduate student of the Department of Maxillofacial Surgery at the FSAEI, First Moscow State Medical University named after I.M. Sechenov (Sechenov University), Moscow, Russia
P.S. Petruk – MD, assistant of the Department of Maxillofacial Surgery at the FSAEI, First Moscow State Medical University named after I.M. Sechenov (Sechenov University), Moscow, Russia