Для цитирования: Джиргалов О.В., Медведев Ю.А., Куценко Р.В. Клинические случаи атипичного остеонекроза костей лицевого скелета у пациентов с сахарным диабетом 2 типа. Голова и шея. Российский журнал Head and neck. Russian Journal. 2020;8(2):65–71.
For citation: Dzhirgalov O.V., Medvedev Yu.A., Kutsenko R.V. Clinical cases of atypical osteonecrosis of the facial bones in patients with type 2 diabetes. Golova i sheya. Rossijskij zhurnal Head and neck Russian Journal. 2020;8(2):65–71 (in Russian).
Особенностью последних лет является распространение случаев остеонекроза (ОН) костей лицевого скелета, развивающегося на фоне лечения злокачественных опухолей в результате лучевой и химиотерапии, приема синтетических наркотических средств, а также антирезорбтивных препаратов, применяемых в терапии остеопороза. На сегодняшний день ОН условно можно разделить на две группы: лучевые и препарат-ассоциированные. Развитию данного состояния могут способствовать многочисленные системные и местные факторы. Растущий объем фактических данных подтверждает, что сахарный диабет является важным фактором риска этого заболевания.
Клинические случаи. Представлены два клинических случая комплексного лечения пациентов с ОН костей лицевогоскелетаисахарнымдиабетом 2 типа. Надогоспитальномэтапебольнымбылипроведенылабораторные, клиническое, рентгенологическоеобследования. Первомупациентубылавыполненарезекцияверхнейчелюсти из внеротового доступа по Кохеру-Веберу. Через 6 месяцев был проведен 2-й этап хирургического лечения в объеме пластики дефекта дна глазницы индивидуализированным сетчатым имплантатом, пластики дефекта фронтального отдела верхней челюсти расщепленным кожным аутотрансплантатом. Второму пациенту было проведено оперативное вмешательство в объеме резекции верхней челюсти слева, костей левого скулоглазничного комплекса из внеротового доступа по Кохеру-Веберу.
Результаты. В настоящее время пациенты находятся под наблюдением врача-эндокринолога, им подобрана адекватная консервативная терапия. Отмечается стойкая ремиссия заболевания.
Ключевые слова: препарат-ассоциированный остеонекроз, лицевой скелет, резекция верхней челюсти, резекция скуловой кости, экономная резекция, дезоморфин, сахарный диабет
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Финансирование. Работа выполнена без спонсорской поддержки.
Для цитирования: Джиргалов О.В., Медведев Ю.А., Куценко Р.В. Клинические случаи атипичного остеонекроза костей лицевого скелета у пациентов с сахарным диабетом 2 типа. Голова и шея. Российский журнал Head and neck. Russian Journal. 2020;8(2):65–71.
Авторы несут ответственность за оригинальность представленных данных и возможность публикации иллюстративного материала – таблиц, рисунков, фотографий пациентов.
A feature of recent years is the spread of cases of osteonecrosis (ON) of the facial bones which occur as a result of radiation and chemotherapy during the treatment of malignant tumors, of the synthetic drugs abuse, as well as of antiresorptive drugs usage in the treatment of osteoporosis. To date, ON can conditionally be divided into two groups: radiation and drug-associated. Numerous systemic and local factors can contribute to the ON development. A growing body of evidence confirms that diabetes is an important risk factor for this disease. Two clinical cases of complex treatment of patients with ON of the facial bones and type 2 diabetes mellitus are presented. At the outpatient stage, patients underwent laboratory, clinical, and radiological examinations. The first patient underwent resection of the upper jaw from extraoral access according to Kocher-Weber. After 6 months, the 2nd stage of surgical treatment was performed in the amount of the plastic surgery of the orbital cavity bottom defect using an individualized mesh implant, plastic surgery of the defect of the anterior maxilla with a split skin autograft. The second patient underwent surgery in the amount of resection of the upper jaw on the left, and bones of the left zygomaticoorbital zone from extraoral access according to Kocher-Weber. Currently, patients are under the supervision of an endocrinologist, receiving an adequate conservative therapy. Persistent remission of the disease is noted.
Key words: drug-associated osteonecrosis, facial skeleton, upper jaw resection, zygomatic bone resection, economical resection, desomorphine, diabetes mellitus.
Conflicts of interest. The authors have no conflicts of interest to declare.
Funding. There was no funding for this study.
For citation: Dzhirgalov O.V., Medvedev Yu.A., Kutsenko R.V. Clinical cases of atypical osteonecrosis of the facial bones in patients with type 2 diabetes. Golova i sheya. Rossijskij zhurnal Head and neck Russian Journal. 2020;8(2):65–71 (in Russian).
The authors are responsible for the originality of the data presented and the possibility of pub-lishing illustrative material – tables, figures, photographs of patients.
Введение
В последние годы увеличились число и частота обращений лиц с остеонекрозом (ОН) костей лицевого скелета [12]. В основном они попадают на прием к челюстно-лицевым хирургам с уже прогрессирующим процессом, распространяющимся на кости лицевого скелета. Это заболевание активно заявляет о себе на протяжении последних 10–15 лет, что связано с активным использованием препаратов бисфосфонатного ряда для профилактики и лечения костных метастазов при злокачественных опухолях [12, 13]. На территории Российской Федерации за последние годы отмечается тенденция к росту и распространению в различных регионах случаев употребления кустарно изготовленного дезоморфина и первитина [1]. Данные препараты и различные химические вещества, используемые при изготовлении дезоморфина, способны оказывать выраженный токсический эффект на различные органы и ткани организма. Употребление данного вида наркотика вызывает ОН костей лицевого черепа, который не поддается общепринятому алгоритму лечения гнойно-воспалительных процессов [6], в т.ч. из-за наличия у пациентов отягощенного анамнеза, различных форм иммунодефицита, хронических вирусных заболеваний, антибиотикорезистентности микроорганизмов, поддерживающих воспалительный процесс не только в челюсти, но и в окружающих тканях [3]. Под термином «остеонекроз» понимают поражение различных отделов кости множественной этиологии, возникающее в ответ на нарушение в кости кровообращения и приводящее к гибели костного мозга и трабекулярной кости. Встречаются и атипичные формы ОН, когда в анамнезе у пациента отсутствуют вышеупомянутые факторы возникновения данного заболевания, тогда на первый план выходит догоспитальная диагностика, включающая в себя лабораторные исследования, инструментальные методы (ультразвуковое исследование), лучевые методы (КТ – компьютерная томография, МРТ – магнитно-резонансная томография), позволяющие выявить наличие какой-либо сопутствующей патологии [4]. В челюстно-лицевой хирургии под термином «остеонекроз» понимают такое состояние, которое характеризуется обнажением кости на нижней или верхней челюсти (ВЧ) или в других областях лицевого скелета, сохраняющееся в течение как минимум 8 недель [6].
Вместе с тем независимо от причин, приводящих к ОН, ряд механизмов является общим для всех его типов, как и конечной точкой для всех типов ОН является апоптоз остеобластов и остеоцитов, нарушение питания костной ткани из-за дефицита сосудистого обеспечения [5]. Однако уровень сосудистого поражения различен. Происходит тромбоз основного сосуда или его ветвей, питающих кость, либо наблюдается отек (сдавление) микрососудистого русла, который носит реактивный характер и является результатом нарушения дифференциации стромальных клеток и неадекватного распространения жировой ткани, которые могут механически сдавливать микрососудистое русло кости. Риск развития ОН челюсти также может увеличиваться у пациентов, которые наряду с остеопорозом имеют такие заболевания, как ревматоидный артрит или некомпенсированный сахарный диабет – СД [4]. Речь идет об ишемическом ОН, который развивается в ответ на прекращение сосудистого питания кости при тромбозе сосуда, остеоциты и клетки костного мозга погибают вследствие инфаркта кости, особенно быстро в случае отсутствия дополнительных сосудистых коллатералей. Так как коллатеральное кровоснабжение кости лимитировано, то кровоток обычно недостаточный.
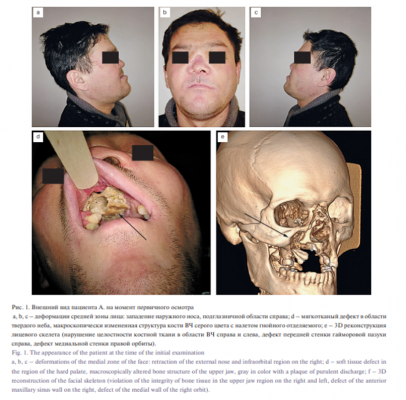
Нарушения костного обмена у пациентов с СД связаны с высоким уровнем циркулирующих конечных продуктов гликирования и гомоцистеина, которые напрямую нарушают функции остеобластов и остеоцитов, способствуют уменьшению костного формирования и замедлению ремоделирования. Адипонектин стимулирует экспрессию остеокальцина и дифференцировку остеобластов посредством активации AMFK [7]. Гипоадипонектинемия, которая часто наблюдается при ожирении и диабете, может участвовать в снижении прочности кости при СД. Замедленный костный метаболизм у пациентов с СД подтверждается при изучении уровня маркеров костного ремоделирования. Об этом свидетельствует снижение уровня маркеров костного образования (остеокальцин, P1NP), маркеров костной резорбции (CTX, TRAP), повышение уровня маркероврегуляторов костного обмена (OPG, склеростин) [7]. В период с 2017 по 2018 г. в Университетской клинике «Кусково» МГМСУ им. А.И. Евдокимова были пролечены 2 пациента с атипичным ОН костей лицевого скелета. В их анамнезе отсутствовало употребление антирезорбтивных препаратов, синтетических наркотических средств, таких как дезоморфин и первитин. Они не подвергались воздействию лучевой терапии и химиотерапии по поводу онкологических заболеваний. На догоспитальном этапе были выполнены лабораторные исследования. При поступлении в клинику больным провели клиническое, рентгенологическое обследования. Из сопутствующих заболеваний у обоих пациентов имелся некомпенсированный СД 2 типа. Клинический случай 1 Пациент А. 37 лет обратился в Университетскую клинику «Кусково» с жалобами на деформацию средней зоны лица, зловонный запах. Из анамнеза: отметил появление изъязвлений в области твердого неба в декабре 2015 г. после эпизода колебаний уровня глюкозы в крови и пребывания в реанимации в стационаре по месту жительства. Употребление бисфосфонатов, препаратов дезоморфинового ряда отрицает, лучевую и химиотерапию по поводу онкологических заболеваний не проводили. Из сопутствующих заболеваний имеется СД 2 типа, лекарственную терапию диабета не проводили. С течением времени состояние тканей усугубилось (рис. 1). По данным проведенной биопсии: пиогенная гранулема, признаки воспаления. На догоспитальном этапе провели клинико-лабораторное обследование. Выявлено увеличение показателя глюкозы до 17,1 мкмоль/л. Хронических вирусных инфекций выявлено не было, так же как и тропических.
Была проведена резекция ВЧ. Через 6 месяцев выполнена пластика дефекта дна глазницы индивидуализированным сетчатым имплантатом, пластика дефекта фронтального отдела ВЧ расщепленным кожным аутотрансплантатом (рис. 2).
Пациент был консультирован врачом-терапевтом, врачомэндокринологом нашей клиники. Была подобрана адекватная консервативная терапия по поводу СД 2 типа, включающая в себя инсулинотерапию (по 8 ЕД короткого инсулина 3 раза в сутки за 30 минут до еды подкожно, 4 ЕД – в 21 час; Сиофор 1000 мг на ночь; при уровне глюкозы крови выше 12 ммоль/л дополнительно 4 ЕД короткого инсулина), контроль глюкозы крови глюкометром перед каждым приемом пищи.
Клинический случай 2
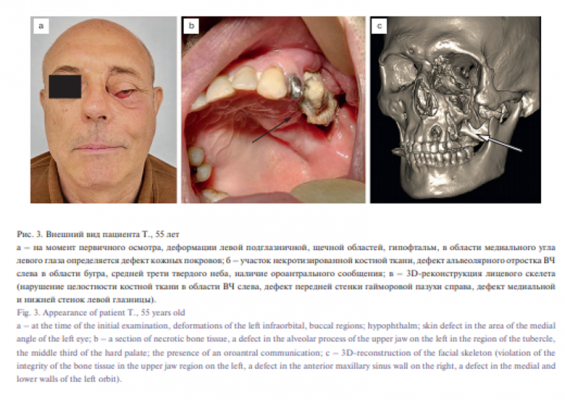
Пациент Т., 55 лет обратился в Университетскую клинику «Кусково» с жалобами на двоение в глазах, наличие эстетического недостатка, попадание жидкости из полости рта в полость носа, гнилостный запах изо рта. Со слов пациента, неоднократно оперирован в ЛОР-центре Краснодарской краевой больницы. Впервые в декабре 2015 г. под наркозом были удалены полипы. Находился на лечении в ККБ №3 по поводу двустороннего хронического фронтита в стадии обострения, осложненного флегмоной орбиты, двустороннего хронического верхнечелюстного синусита в стадии обострения. По экстренным показаниям под общей анестезией была проведена экстраназальная этмоидотомия, вскрытие орбиты слева, фронтодренаж справа, фронтотомия слева, декомпрессия орбиты слева. Сразу после операции левое глазное яблоко сместилось влево, развилось двоение, образовалось сообщение с полостью рта, свищ в области внутреннего угла левого глаза, гноетечение, гнилостный запах изо рта (рис. 3). В октябре 2017 г. произведена радикальная гайморотомия справа и пластика свищевого хода у внутреннего угла левого глаза. Проводилась инцизионная биопсия, по результатам которой верифицирован остеонекротический процесс. На догоспитальном этапе проводилось клинико-лабораторное обследование: выявлено увеличение показателя глюкозы до 13,4 мкмоль/л. Анализ на вирусные и тропические инфекции показал отсутствие антител и антигенов в крови у данного пациента.
Проведено оперативное вмешательство в объеме резекции ВЧ слева, костей левого скулоглазничного комплекса, пластика дна левой глазницы индивидуализированным сетчатым имплантатом, пластики дефекта кожи в области медиального угла глаза местными тканями. Изготовлена защитная пластинкаобтуратор.
Пациент также был консультирован врачом-терапевтом, врачом-эндокринологом нашей клиники, подобрана адекватная консервативная терапия по поводу СД 2 типа, включающая в себя инсулинотерапию по 8 ЕД короткого инсулина 3 раза в сутки за 30 минут до еды подкожно, 4 ЕД – в 21 час; Сиофор 1000 мг на ночь; при уровне глюкозы крови выше 12 ммоль/л дополнительно 4 ЕД короткого инсулина; контроль глюкозы крови глюкометром перед каждым приемом пищи. Пациент был выписан на амбулаторное наблюдение врача челюстно-лицевого хирурга по месту жительства.
Обсуждение
По мнению Ю.А. Медведева и соавт., обнажение костной ткани более 8 недель и наличие гнойного отделяемого являются показаниями к проведению оперативного вмешательства [1]. Неадекватность хирургического лечения способствует распространению процесса. Была создана клинико-рентгенологическая классификация, на основании которой выработаны рекомендации по проведению оперативных вмешательств в зависимости от типа поражения [2]. На сегодняшний день доказана эффективность радикальных операций по типу резекций челюстей у пациентов с ОН лицевого черепа, т.к. консервативные методы приводят к рецидиву заболевания [16]. Используя предложенную клинико-рентгенологическую классификацию, 69 пациентам проведено хирургическое лечение, у всех прооперированных больных через 6 месяцев после операции отсутствовали новые зоны обнажения костной ткани в области нижней челюсти, отсутствовало гнойное отделяемое [2]. Необходимо придерживаться радикальной тактики хирургического лечения с целью полной санации очагов хронической инфекции.
Проведя системный обзор зарубежной научной литературы за последние 5 лет, посвященной заболеваниям челюстнолицевой области, мы нашли множество статей, в которых исследуется причинно-следственная связь развития ОН на фоне СД 2 типа. В 2014 г. A. Peer, M. Khamaisi опубликовали статью, посвященную изучению роли СД 2 типа в развитии ОН [17]. В этой статье проведен литературный обзор аналогичных исследований предыдущих лет, на основании этих данных и собственных наблюдений определены потенциальные механизмы развития некроза костей лицевого скелета у пациентов с СД. Важную роль в данных механизмах играют нарушение минерального обмена, изменение минеральной плотности костной ткани, нарушение обмена витамина D, состояние гиперосмолярности, подавление остеобластов, ингибирование остеокластов, внутриклеточное накопление сорбита, что приводит к хроническому воспалению мягких тканей, слизистой оболочки. Возникают СД-ассоциированные макрососудистые и микрососудистые изменения, ишемия, ускоренная пролиферация эндотелия, приводящая к нарушению функционирования кровеносных сосудов [14, 15].
R.K. Rahimi-Nedjat в 2016 г. опубликовал статью, в которой представил исследование, посвященное изучению распространенности СД и патологический метаболизм глюкозы у стационарных больных, лечившихся по поводу препаратассоциированного ОН (MRONJ – Medication related osteonecrosis of the jaw) в течение одного года [19]. За год были пролечены 1374 пациента, 35 из них страдали ОН, 5 были диабетиками, что составило 14,3%.
Большинство исследований, изучавших связь между СД и MRONJ, сообщают о положительной ассоциации. Из 12 исследований, включая настоящее исследование, в 8 показана значительная связь между диабетом и MRONJ, в остальных 4 исследованиях не выявлено статистической значимости [18]. В 2007 г. Хамаиси и др. описана существенная разница в распространенности СД у пациентов, принимавших препараты бисфосфонатного ряда, с возникшим ОН и у пациентов, не страдающих данной патологией. Из 31 пациента 58% имели в анамнезе СД. В другом исследовании доля диабетиков составила 86,6% среди 25 больных ОН [21].
Все исследования, проведенные на сегодняшний день, изучающие связь между СД и развитием MRONJ, продемонстрировали безусловное влияние в развитии данной патологии нарушения обмена глюкозы [20], но содержат противоречивые статистические данные, которые не позволяют говорить однозначно о том, что СД является автономным этиологическим фактором ОН [17–19].
связи с ростом частоты заболеваний с атипичными формами ОН пациенты должны подвергаться тщательной морфологической верификации, лабораторной диагностике, консервативной терапии сопутствующей патологии на всех этапах терапии [10], т.к. при проведении адекватного хирургического вмешательства и купировании гнойно-некротических изменений в костях и окружающих мягких тканях необходимо сложное многоэтапное лечение, направленное на реабилитацию пациентов и устранение дефектов и деформаций, возникающих при обширных резекциях кости.
Заключение
Таким образом, проблема лечения пациентов с ОН костей лицевого черепа является комплексной и требует всестороннего лечения: радикальной санации измененной костной ткани, реконструктивно-восстановительных приемов с целью сокращения сроков реабилитации больных, работы в команде с другими специалистами с целью нивелирования проявлений сопутствующих заболеваний. Каждый пациент с СД должен наблюдаться у врача-эндокринолога с целью подбора адекватной консервативной терапии, поддержания оптимального уровня глюкозы в крови.
ЛИТЕРАТУРА
- Медведев Ю.А., Басин Е.М. Токсические фосфорные остеонекрозы лицевого черепа у лиц с наркотической зависимостью от дезоморфина и первитина. Часть I. Стоматология. 2015;2:53–57.
- Басин Е.М., Кириллов Ю.А., Медведев Ю.А. Клинико-морфологическая характеристика остеонекрозов лицевого черепа у лиц с наркотической зависимостью. Рос. стоматологический журнал. 2015; 19(2):14–17.
- Маланчук В.А., Бродецкий И.С. Комплексное лечение больных остеомиелитом челюстей на фоне наркотической зависимости. Вестн. ВГМУ. 2014;13(2):115–23.
- Поляков К.А., Медведев Ю.А., Басин Е.М. Бисфосфонатные некрозы лицевого черепа после приема противоопухолевых препаратов: принципы хирургического лечения. Материалы национального конгресса. Пластическая хирургия. М., 2012. С. 51–2.
- БасинЕ., МедведевЮ., ПоляковК. Препарат-обусловленные остеонекрозы челюстей. Врач. 2014;12:35–7.
- БасинЕ.М., МедведевЮ.А. Принципылечения остеонекрозов верхней челюсти у лиц с наркотической зависимостью. Тихоокеанскиймедицинскийжурнал. 2013;1(51):87–9.
- Белых О.А., Кочеткова Е.А., Гельцер Б.И. Состояние кальций-фосфорного обмена у больных сахарным диабетом 1 типа. Остеопороз и остеопатии. 2005;1.
- Танченко О.А., Нарышкина С.В. Особенности лечения сахарного диабета 2 типа. Здоровье и образование в XXI веке. 2012;14(3).
- Бирагова М.С., Грачева С.А., Глазунова А.М., Дубровская Т.И., МартыновС.А.,МанченкоО.В., УльяноваИ.Н., ИльинА.В., ШамхаловаМ.Ш., Шестакова М.В. Роль нарушений минерального и костного обмена в развитии и прогрессировании кардиальной и почечной патологии у больных с длительным течением сахарного диабета 1 типа. Проблемы эндокринологии. 2013;5.
- Eisele D.W., Smith R.V. Complications in head and neck surgery. 2nd ed. P.A. Phil.: Mosby, Elseiver, 2009.
- Broumand V. Bisphosphonateinduced exposed bone steonecrosis/osteopetrosis of the jaws: risk factors, recognition, prevention, and treatment. J. Oral. Maxillofac. Surg. 2005;63:1567–75.
- Coleman R.E. Risks and benefits of bisphosphonates. Br. J. Cancer. 2008;98:1736–40.
- Ruggiero S.L., Fantasia J., Carlson E. Bisphosphonate-related osteonecrosis of the jaw: background and guidelines for diagnosis, staging and management. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endodontol. 2006;102(4):433–41.
- Filleul O., Crompot E., Saussez S. Bisphosphonate-induced osteonecrosis of the jaw: a review of 2,400 patient cases. J. Canc. Res. Clin. Oncol. 2010;136(8):1117–24.
- Reid I.R. Osteonecrosis of the jaw – who gets it, and why? Bone. 2009;44(1):4–10.
- Poghosyan Y.M., et al. Surgical treatment of jaw osteonecrosis in “Krokodil” drug addicted patients. J. Cranio-Maxillofac. Surg. 2014;42(8):1639–43.
- Peer A., Khamaisi M. Diabetes as a risk factor for medication-related osteonecrosis of the jaw. J. Dent. Res. 2015;94(2):252–60.
- Berti-Couto S.A., et al. Diabetes mellitus and corticotherapy as risk factors for alendronate-related osteonecrosis of the jaws: a study in Wistar rats. Head Neck. 2014;36(1):84–93.
- Rahimi-Nedjat R.K., et al. Diabetes mellitus and its association to the occurrence of medication-related osteonecrosis of the jaw. Dentistry J. 2016;4(2):17.
- Ruggiero S.L., et al. American Association of Oral and Maxillofacial Surgeons position paper on medication-related osteonecrosis of the jaw – 2014 update. J. Oral Maxillofac. Surg. 2014;72(10):1938–56.
- Zhang Q., et al. Bisphosphonate induces osteonecrosis of the jaw in diabetic mice via NLRP3/Caspase 1 dependent IL 1β mechanism. J. Bone Mineral. Res. 2015;30(12):2300–12.
Поступила 01.11.19 Принята в печать 01.12.19
REFERENCES
- Medvedev Y.A., Basin M.E. Toxic phosphate osteonecrosis facial skull in persons with drug dependence on desomorphine and pervitin. Part I. The Dentistry. 2015;2:53–7. (In Russ.).
- Basin E.M., Kirillov Yu.A., Medvedev Yu.A. Clinical and morphological characteristics of osteonecrosis of the facial skull in people with drug dependence. Rus. Dental J. 2015;19 (2):14–7. (In Russ.).
- Malanchuk V.A., Brodetsky I.S. Complex treatment of patients osteomyelitis of the jaws on the background of drug addiction. Vestn. VSMU. 2014;13(2):115–23. (In Russ.).
- Polyakov K.A., Medvedev Yu.A., Basin E.M. Bisphosphonate necrosis of the facial skull after taking anticancer drugs: principles of surgical treatment. Proceedings of the national Congress. Plastic. Surg. M., 2012. P. 51–22. (In Russ.).
- Basin E., Medvedev Yu., Polyakov K. Preparation-caused osteonecrosis of the jaws. Doctor. 2014;12:35–7. (In Russ.).
- Basin E.M., Medvedev Yu.A. Principles of treatment of osteonecrosis of the upper jaw in people with drug dependence. Pacific Med. J. 2013;1(51):87– 9. (In Russ.).
- Belykh O.A., Kochetkova E.A., Geltser B.I. State of calcium-phosphorus metabolism in patients with type 1 diabetes. Osteoporos. Osteopath. 2005;1. (In Russ.).
- Tanchenko O.A., Naryshkina S.V. Features of treatment of type 2 diabetes. Health and education in the XXI century. 2012;14(3). (In Russ.).
- Biragova M.S., Gracheva S.A., Glazunova A.M., Dubrovskaya T.I., Martynov S.A., Manchenko O.V., Ulyanova I.N., Ilyin A.V., Shamkhalova M.Sh., Shestakova M.V. The role of mineral and bone metabolism disorders in the development and progression of cardiac and renal pathology in patients with long-term type 1 diabetes. Endocrine. 2013;5.
- Eisele D.W., Smith R.V. Complications in head and neck surgery. 2nd ed. Phil., PA: Mosby, Elseiver, 2009.
- Broumand V. Bisphosphonateinduced exposed bone steonecrosis/osteopetrosis of the jaws: risk factors, recognition, prevention, and treatment. J. Oral. Maxillofac. Surg. 2005;63: 1567–75.
- Coleman R.E. Risks and benefits of bisphosphonates. Br. J. Cancer. 2008;98:1736–40.
- Ruggiero S.L., Fantasia J., Carlson E. Bisphosphonate-related osteonecrosis of the jaw: background and guidelines for diagnosis, staging and management. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endodontol. 2006; 102(4):433–41.
- Filleul O., Crompot E., Saussez S. Bisphosphonate-induced osteonecrosis of the jaw: a review of 2,400 patient cases. J. Cancer Res. Clin. Oncol. 2010;136(8):1117–24.
- Reid I.R. Osteonecrosis of the jaw – who gets it, and why? Bone. 2009; 44(1):4–10.
- Poghosyan Y.M., et al. Surgical treatment of jaw osteonecrosis in “Krokodil” drug addicted patients. J. Cranio-Maxillofac. Sur. 2014;42(8):1639–43.
- Peer A., Khamaisi M. Diabetes as a risk factor for medication-related osteonecrosis of the jaw. J. Dental Res. 2015;94(2):252–60.
- Berti-Couto S.A., et al. Diabetes mellitus and corticotherapy as risk factors for alendronate-related osteonecrosis of the jaws: a study in Wistar rats. Head Neck. 2014;36(1):84–93.
- Rahimi-Nedjat R.K., et al. Diabetes mellitus and its association to the occurrence of medication-related osteonecrosis of the jaw. Dentistry J. 2016;4(2):17.
- Ruggiero S.L., et al. American Association of Oral and Maxillofacial Surgeons position paper on medication-related osteonecrosis of the jaw – 2014 update. J. Oral maxillofac. Surg. 2014;72(10):1938–56.
- Zhang Q., et al. Bisphosphonate induces osteonecrosis of the jaw in diabetic mice via NLRP3/Caspase 1 dependent IL 1β mechanism. J. Bone Mineral. Res. 2015;30(12):2300–12.
Received 01.11.19 Accepted 01.12.19
Информация об авторах: Ю.А. Медведев – д.м.н., профессор, заведующий кафедрой челюстно-лицевой хирургии ФПДО МГМСУ им. А.И. Евдокимова, Москва, Россия
О.В. Джиргалов – аспирант кафедры челюстно-лицевой хирургии ФПДО МГМСУ им. А.И. Евдокимова, Москва; e-mail: olegdzhirgalov@gmail.com; https://orcid.org/0000-0001-8139-2955
Р.В. Куценко – к.м.н., доцент, кафедра челюстно-лицевой хирургии ФПДО МГМСУ им. А.И. Евдокимова, Москва
Information about the authors:
Yu.A. Medvedev – Doctor of Medicine, professor, head of the Department of Maxillofacial Surgery FPGE MSMDU n.a. A.I. Evdokimov, Moscow, Russia
O.V. Dzhirgalov – PhD student of the Department of Maxillofacial Surgery, FPGE MSMDU n.a. A.I. Evdokimov, Moscow, Russia; e-mail: olegdzhirgalov@gmail. com; https://orcid.org/0000-0001-8139-2955 R.
- Kutsenko – Ph. D., associate Professor, Department of Maxillofacial Surgery, FPGE MSMDU n.a. A.I. Evdokimov, Moscow, Russia