Для цитирования:
Карпищенко С.А., Зубарева А.А., Верещагина О.Е., Баранская С.В., Волошина А.В., Бибик П.Р. Наш опыт диагностики и лечения синоназальных инвертированных папиллом. Голова и шея = Head and neck. Russian Journal. 2018;6(4):20–27.
For citation:
Karpishchenko S.A., Zubareva A.A., Vereshchagina O.E., Baranskaya S.V., Voloshina A.V., Bibik P.R. Diagnosis and treatment of synonasal inverted papillomas: our experience. Head and neck = Head and neck. Russian Journal. 2018;6(4):20–27 (in Russian).
Цель.
Оценка клиничсоединительно-тканной капсулу соединительно-тканной капсулу 3%) случае определялось одностороннее вовлечение всех ОНП и ПН (слева). Полученные данные соответствуют данным литературы. Из 44 случаев процесс носил односторонний характер в 36 (81,2%) случаях, в 8 (18,2%) случаях наблюдалось субтотальное двустороннее затенение ПН и ОНП. В случае одностороннего затенения вышеуказанные рентгенологические характеристики в различных сочетаниях наблюдались в 33 (75,0%) случаях. Во 8 случаях двустороннего затенения ПН и ОНП отмечалось истончение костных перемычек решетчатого лабиринта, из них в 5 (11,4%) случаях отмечены включения повышенной рентгенологической плотности, в 4 (9,1%) случаях – истончение костных структур зоны остиомеатального комплекса.
Выводы. Тщательный анализ клинических симптомов и данных лучевой диагностики позволяет предположить диагноз ИП у пациентов с длительно существующими симптомами назальной обструкции и/или рецидивирующим течением гнойно-воспалительных заболеваний ПН и ОНП. Однако основным методом постановки диагноза является патоморфологическое исследование операционного/ биопсийного материала.
Ключевые слова: синоназальная инвертированная папиллома, конусно-лучевая компьютерная томография
Авторы заявляют об отсутствии конфликта интересов. Источник финансирования. Не указан.
Для цитирования: Карпищенко С.А., Зубарева А.А., Верещагина О.Е., Баранская С.В., Волошина А.В., Бибик П.Р. Наш опыт диагностики и лечения синоназальных инвертированных папиллом. Голова и шея = Head and neck. Russian Journal. 2018;6(4):20–27.
Авторы несут ответственность за оригинальность представленных данных и возможность публикации иллюстративного материала – таблиц, рисунков, фотографий пациентов.
Purpose.
Evaluation of clinical and radiological features of sinonasal inverted papillomas (IP) according _ to the cone-beam computed tomography (CBCT) data for improving the quality of diagnosis and planning of surgical intervention.
Material and methods. Case histories and CBCT data of 44 patients (27 men, 60% and 17 women, 40%) aged from 19 to 77 years with a histologically verified IP were analyzed. All these patients underwent endoscopic endonasal surgery in the department otorhinolaryngology at Pavlov’s First Saint-Petersburg State Medical University from 2008 to 2017. The presence of the nasal cavity and paranasal sinuses shadow, its homogeneity and division specifics, as well as the integrity of bone structures and the presence of hyperostosis and osteitis foci were assessed. A comprehensive assessment of the radiographic and symptomatic data was carried out.
Results. The leading symptoms were the unilateral nasal obstruction (26 patients, 59.1%), and the recurrent purulent nasal cavity and paranasal sinuses inflammation (20 patients, 45.5%). Thirty eight patients (86.4%) noted a periodic serous or purulent discharge from the nose. Fourteen patients (31.8%) reported a decreased or complete smell loss for a long time. Two patients (4.6%) did not present any otorhinolaryngological complaint, the pathological content of paranasal sinuses was revealed during dental interventions preparation. During CBCT data evaluation of 44 patients, a one-sided shadow of the nasal cavity and ethmoid cells was registered in 18 (40.9%) cases; the left maxillary sinus had shadow in 8 (18,2%), and the right one in 7 (15,9%). Nasal cavity and adjacent maxillary sinus on the one side were shaded in 7 (15,9%), and in 3 cases (6.8%) a one-sided shading of the nasal cavity coming from the nasal septum was noted. In one case (2.3%) the one-sided involvement of all sinuses was determined. The data obtained correspond to the literature data. Out of 44 cases, the process was unilateral in 81.2% of cases, while subtotal bilateral shading of the nasal cavity and paranasal sinuses was observed in 8 cases (18.2%). In the case of unilateral shading, the above mentioned X-ray characteristics in their various combinations were detected in 33 patients (75.0%). In all 8 cases of bilateral shading of the nasal cavity and paranasal sinuses, the thinning of the bone bulks of the ethmoid cells, as well as the increased radiological density were noted in 5 cases (11.4%), and the thinning of osteomeatal complex bone structure was observed in 4 cases (9.1%). Conclusion. A thorough analysis of CBCT data and the comparison of clinical data allows for IP diagnosis suspecting in patients with long-term symptoms of nasal obstruction and/or a recurrent purulent inflammation of the nasal cavity and paranasal sinuses. However, the main method of diagnosis is histological examination of biopsy specimens.
Key words: sinonasal inverted papilloma, cone-beam computed tomography, FESS
The authors declare no conflict of interest.
Source of financing: not specified.
For citation: Karpishchenko S.A., Zubareva A.A., Vereshchagina O.E., Baranskaya S.V., Voloshina A.V., Bibik P.R. Diagnosis and treatment of synonasal inverted papillomas: our experience. Head and neck = Head and neck. Russian Journal. 2018;6(4):20–27 (in Russian).
The authors are responsible for the originality of the data presented and the possibility of publishing illustrative material – tables, figures, photographs of patients.
Введение
Инвертированная папиллома (ИП), по определению ВОЗ – доброкачественная эпителиальная опухоль, состоящая из высокодифференцированного цилиндрического (однослойного призматического) или реснитчатого (однослойного многорядного мерцательного) эпителия, имеющего различную степень плоскоклеточной дифференцировки [1].
Синоназальная ИП – наиболее часто встречающаяся доброкачественная опухоль полости носа (ПН) и околоносовых пазух (ОНП) [2, 3]. ИП относится к т.н. шнейдеровым папилломам, которые развиваются на основе шнейдеровой мембраны – производного эктодермы, поэтому в литературе ИП часто описывается под названием шнейдеровой, или переходно-клеточной папилломы. В этой группе выделяют также грибовидную и онкоцитарную папилломы, характеризующиеся более высоким онкогенным потенциалом.
ИП встречается с частотой 0,6–1,5/100 000 [4] населения в год. Мужчины подвержены заболеванию в 2–4 раза чаще женщин. Пик заболеваемости приходится на пятую и шестую декады жизни.
Морфологически ИП представляет собой замкнутые слои (от 5 до 30 слоев) плоского или реснитчатого эпителия с бокаловидными клетками, расположенными на базальной мембране. Преобладает неороговевающий эпителий, однако встречаются папилломы, практически полностью состоящие из респираторного эпителия. Возможны переходные варианты строения ИП, в таком случае эпителий приобретает структуру, схожую с уротелием (переходный эпителий). Указанные варианты эпителия могут наблюдаться в различных зонах одной ИП. От 10 до 20% ИП имеют локальную поверхностную кератинизацию, в 5–20% случаях встречается различная степень дисплазии. Митозы немногочисленны, наблюдаются в зоне базального и парабазального эпителия, чем и обусловлен эндофитный рост образования в направлении стромы и возможность деструкции подлежащих тканей.
По мере роста ИП вызывает нарушение дренажа ОНП, в результате нередко вместе с ИП в гистологическом образце обнаруживают обычные носовые полипы, инфильтрированные клетками воспаления [5]
Обструкция естественных путей оттока слизи из ОНП приводит к увеличению заболеваемости пациентов с ИП гнойно-воспалительными заболеваниями ПН и ОНП, что является основной причиной снижения качества жизни таких пациентов. Возможны жалобы на рецидивирующие носовые кровотечения, реже на лицевую и/или головную боль, снижение/потерю обоняния. Как правило, анамнестически удается проследить одностороннее рецидивирующее течение патологического процесса. Пациенты с ИП могут неоднократно получать медикаментозное и пункционное лечение в связи с гнойными гайморитами и хирургическое лечение по поводу полипозного риносинусита.
Таким образом, указание на рецидивирующее течение гнойновоспалительной патологии ПН и ОНП, одностороннее течение процесса, неоднократное консервативное и/или хирургическое лечение должны вызвать подозрение на наличие пролиферативного процесса, в частности ИП.
С учетом возможных локализаций синоназальных ИП (ПН и ОНП, основание черепа, реже – слезоотводящие пути, полость среднего уха), риск малигнизации ИП с развитием плоскоклеточной карциномы в 5–21% случаев [6, 7], близость расположения жизненно-важных анатомических структур (магистральные сосуды их крупные ветви, головной мозг), необходимость тщательной и своевременной диагностики этой патологии становится очевидна. Для диагностики ИП используют лучевые методы исследования: компьютерную томографию (КТ), а также магнитно-резонансную томографию (МРТ). При дифференциальной диагностике необходимо исключить антрохоанальный полип, злокачественные опухоли, хронический риносинусит с пристеночно-гиперпластическим компонентом, грибковое поражение.
По данным КТ оценивают наличие солидного образования в ПН и ОНП, как правило, с одной стороны. В случае контрастного усиления могут быть визуализированы очаги кальцификации, наличие которых чаще свидетельствует о доброкачественном течении процесса. Кальцификаты могут быть представлены точечными, линейными или циркулярными включениями [8, 9]. Оценивают истончение или деформацию подлежащей кости, наличие признаков перестройки костной ткани чаще в области медиальной стенки верхнечелюстной пазухи (ВЧП) и бумажной пластинки. В случае эрозии или деструкции кости следует подозревать злокачественное течение процесса. Очаговый гиперостоз и остеит в области затенения синуса могут быть расценены как зона роста ИП. Когда проводился предоперационный анализ КТ ОНП, в 95% случаев зона очагового остеита правильно расценивалась как зона роста ИП [10].
МРТ используется для определения распространенности опухоли и дифференцировки опухолевых масс от скоплений слизи и другого мягкотканого компонента, в т.ч. подлежащих тканей, инфильтрированных клетками воспаления, а также для выявления внутричерепного и внутриорбитального распространения процесса. При МРТ-диагностике оценивают гетерогенные Т2-взвешенные изображения с промежуточной интенсивностью сигнала (изоинтенсивный сигнал, характерный для мышечной ткани, и контрастно-усиленный сигнал, сопоставимый с нормальной слизистой оболочкой) [11–13]. Так, по данным R. Maroldi и соавт. [14], МРТ-исследование дает достаточно диагностического материала для достоверного дифференциального диагноза между ИП и другими гиперпластическими процессами в структуре одного патологического образования: оценивается наличие столбчатых структур, характеризующих гиперплазию эпителия в зоне мягкотканного компонента предполагаемой опухоли (положительное прогностическое значение 95,8%). Оценка, по данным МРТ, сочетания столбчатого компонента в структуре образования с характерным по интенсивности сигналом и ремоделированием костной ткани позволяет уверенно дифференцировать ИП от гиперпластических процессов другой природы, в т.ч. злокачественных новообразований.
Материал и методы
Наш клинический опыт оперативного лечения синоназальных ИП насчитывает 44 пациента в период с 2008 по 2017 г. Основными симптомами являлись затруднение носового дыхания, рецидивирующие риносинуситы, отделяемое из носа, снижение обоняния. Односторонняя назальная обструкция встречалась у 26 (59,1%) пациентов, рецидивирующее течение гнойно-воспалительных процессов в ПН и ОНП – у 20 (45,5%) пациентов, 38 (86,4%) пациентов отмечали периодическое отделяемое из носа слизистого/ слизисто-гнойного характера, 14 (31,8%) пациентов указывали на снижение/потерю обоняния в течение длительного времени (от 3 месяцев до 5 лет), 2 (4,6%) пациента не предъявляли оториноларингологических жалоб. При подготовке к стоматологическим вмешательствам на КТ были выявлены изменения в проекции ОНП. Всем пациентам рентгенологическое обследование было выполнено на конусно-лучевом компьютерном томографе (КЛКТ). При оценке КЛКТ в 18 (40,9%) случаях определялось одностороннее затенение ПН и решетчатого лабиринта: в 10 случаях справа, в 8 – слева; в 8 (18,2%) – левой ВЧП, в 7 (15,9%) – правой ВЧП, 7 (15,9%) – ПН с одной стороны и смежной ВЧП: в 4 случаях справа, в 3 слева; в 3 (6,8%) случаях – одностороннее затенение ПН образованием, исходящим из перегородки носа; в 1 (2,3%) случае определялось одностороннее вовлечение всех ОНП и ПН (слева). Полученные данные соответствуют данным литературы. Из 44 случаев процесс носил односторонний характер в 36 (81,2%) случаях, в 8 (18,2%) случаях наблюдалось субтотальное двустороннее затенение ПН и ОНП. В случае одностороннего затенения вышеуказанные рентгенологические характеристики в различных сочетаниях наблюдались в 33 (75,0%) случаях. Во всех 8 случаях двустороннего затенения ПН и ОНП отмечалось истончение костных перемычек решетчатого лабиринта, из них в 5 (11,4%) случаях были отмечены включения повышенной рентгенологической плотности, в 4 (9,1%) случаях – истончение костных структур зоны остиомеатального комплекса. Всем пациентам выполнялась FESS ПН и ОНП в условиях общей анестезии и управляемой гипотонии под контролем ригидных эндоскопов различных углов обзора (0°, 30°, 45°, 70°). С помощью микродебридера, прямых и изогнутых щипцов Блэксли, антральных щипцов, аспиратора удалялось патологическое содержимое ПН и ОНП в объемах, соответствующих требованиям радикальности при ИП: помимо удаления мягкотканного компонента выполнялась отсепаровка и удаление слизистой оболочки в зонах контакта мягкотканного компонента со стенками пазух, костная ткань в основании зон роста папиллом обрабатывалась алмазными борами. Объем операции определялся исходя из данных предоперационного обследования: сбор анамнеза, объективный осмотр, в т.ч. с применением эндоскопической техники, КЛКТ ПН и ОНП. В тех случаях (29/65,9%), когда удавалось эндоскопически визуализировать патологический процесс на дооперационном этапе, выполнялся забор биопсийного материала для постановки морфологического диагноза, что позволяло уточнить объем и радикальность предстоящего оперативного вмешательства. В остальных случаях (15/34,1%) процесс локализовался в одной из ВЧП, визуализация на дооперационном этапе была невозможна. Пациентам этой группы выполнялась биопсия образования in toto, при этом для обзора труднодоступных отделов ВЧП и контроля манипуляций использовались ригидные эндоскопы 30°, 45° и 70°, заведенные через расширенное естественное соустье ВЧП и через сформированный доступ в нижнем носовом ходе. После операциипациентам выполнялась передняя тампонада ПН полимернымитампонами, растампонирование выполнялось через 1 сутки.
В раннем послеоперационном периоде пациенты получали системную антибактериальную, противовоспалительную, симптоматическую терапию. Выписка производилась на 3–5-е сутки после операции в зависимости от объема оперативного лечения и динамики стихания реактивных явлений в ПН. Всем пациентам рекомендовалась явка на контрольные эндоскопические осмотры и выполнение КЛКТ ОНП каждые 6 месяцев. Все пациенты после проведенного оперативного лечения отмечали купирование симптомов, ассоциированных с хроническим синуситом, 2 пациентам, направленным от стоматолога и не предъявлявшим оториноларингологических жалоб, было рекомендовано воздержаться от синус-лифтинга и установки имплантов в течение года с учетом положительной КЛКТ-динамики.
Клинический пример
Пациент Т., 47 лет, поступил в клинику оториноларингологии ПСПбГМУ им. И.П. Павлова в сентябре 2015 г. в связи с затруднением носового дыхания слева, периодическим отхождением слизисто-гнойного отделяемого, ощущением стекания слизи по задней стенке глотки. Известно, что в течение 8 лет неоднократно получал пункционное лечение, системную антибактериальную терапию в связи с рецидивами левостороннего гнойного верхне-челюстного синусита, после чего симптомы синусита временно купировались.
В сентябре 2015 г. пациенту выполнена эндоскопическая левосторонняя гайморотомия в условиях местной анестезии, удаление полипозно-измененной слизистой оболочки левой ВЧП с расширением ее естественного соустья и хоанального полипа ПН слева. По результатам гистологического исследования от 07.10.2015 выявлены полиповидные разрастания слизистой оболочки, покрытой переходным, местами многослойным плоским эпителием с хроническим воспалением. Послеоперационный период протекал без осложнений.
В октябре 2017 г. пациент поступил в нашу клинику в связи с необходимостью санации левой ВЧП перед стоматологическим лечением, т.к. по данным ортопантомограммы определялось затенение видимой части левой ВЧП. Пациент предъявлял жалобы на ощущение стекания слизи по задней стенке глотки, затруднение носового дыхания, больше слева, периодически отмечал дискомфортные ощущения в проекции левой ВЧП пазухи по типу давления. Данные жалобы беспокоили пациента менее 1 года, за медицинской помощью в этот период он не обращался.
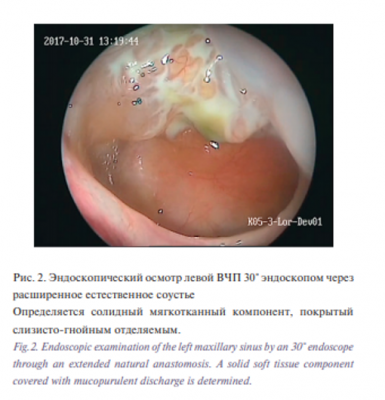
При передней риноскопии: слизистая оболочка ПН умеренно гиперемирована, не отечна, в левом среднем носовом ходу определяется слизисто-гнойное отделяемое в небольших количествах, носовое дыхание затруднено, преимущественно слева. Пальпация и перкуссия ОНП с обеих сторон безболезненна, однако в проекции левой ВЧП при пальпации пациент предъявлял жалобы на чувство дискомфорта по типу распирания. Пациенту проведен эндоскопический осмотр ПН и носоглотки ригидными эндоскопами 0° и 30°, при этом определялось стекание слизисто-гнойного содержимого из расширенного естественного соустья левой ВЧП и по задней стенке глотки, а также плюс-ткань, субтотально выполняющая ВЧП.
Под контролем эндоскопической техники выполнена биопсия мягкотканного содержимого левой ВЧП. По результатам гистологического исследования верифицирована переходноклеточная ИП с инфильтрацией стромы нейтрофилами и макрофагами.
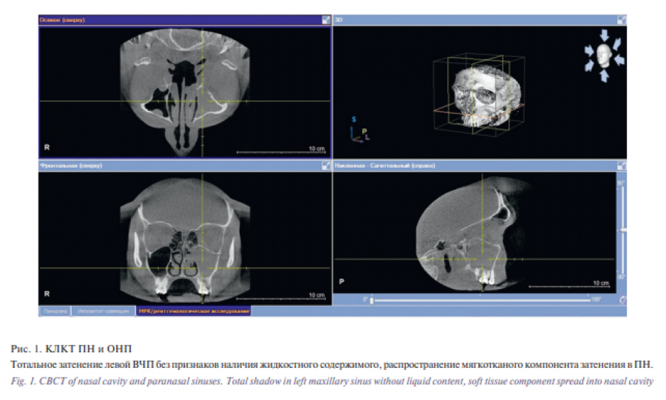
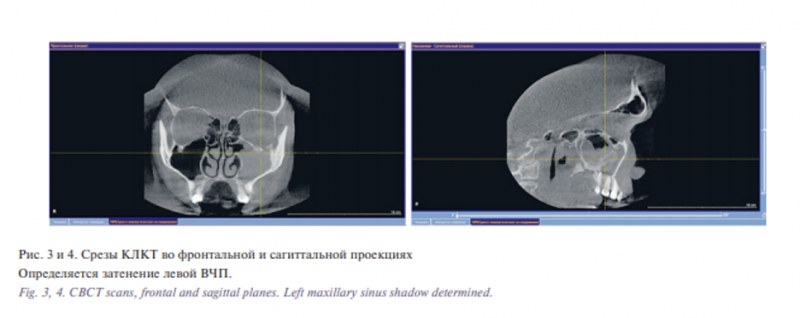
В предоперационном периоде выполнена КЛКТ. Заключение: мягкотканный гомогенный компонент с четким волнистым контуром – NEO?, расположенный в задне-латеральном и переднем отделах левой ВЧП без признаков наличия жидкостного компонента содержимого в синусе.
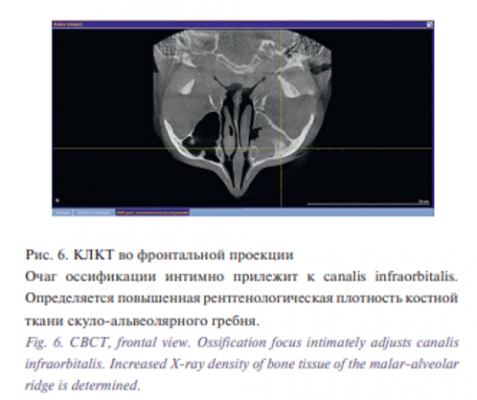
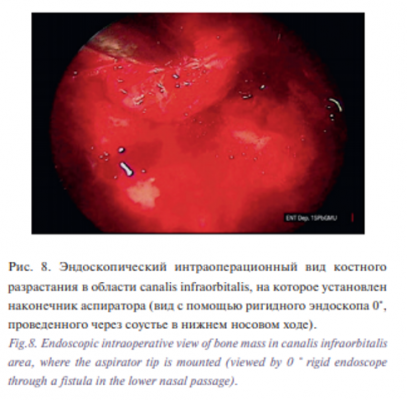
При детальном анализе КТ обращал на себя внимание очаг оссификации в проекции canalis infraorbitalis в глазничной стенке левой ВЧП, что было расценено как зона роста ИП (рис. 3, 4, 5, 6).
Сформированы показания для оперативного вмешательства, которое решено выполнить комбинированным доступом через нижний и средний носовые ходы слева для лучшей визуализации патологического процесса и радикализации оперативного лечения.
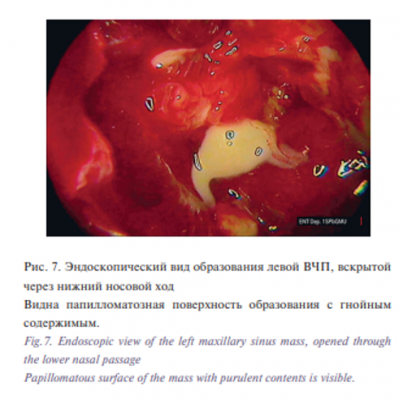
В условиях общей анестезии и управляемой гипотонии 06.12.2017 выполнена эндоскопическая левосторонняя гайморотомия сочетанным доступом, объем операции расширен за счет полной резекции крючковидного отростка и наложения стойкого соустья с левой ВЧП в нижнем носовом ходе. Щипцами Блэксли микродебридером удален папилломатозноизмененный мягкотканный компонент и полипозно-измененная слизистая оболочка левой ВЧП, аспирировано слизисто-гнойное содержимое. Выполнено широкое иссечение измененной слизистой оболочки левой ВЧП под эндоскопическим контролем, в т.ч. тщательно была отсепарована слизистая оболочка над костным утолщением в глазничной стенке левой ВЧП (рис. 8).
Резекции костного утолщения не проводилось во избежание травмы верхнечелюстной ветви тройничного нерва с последующим вовлечением нервного ствола в рубцовый процесс и развитием лицевой боли. Поверхность очагового костного разрастания обработана алмазным бором. Ревизия пазухи эндоскопом 70° через расширенное естественное соустье и искусственное соустье в нижнем носовом ходе. Операционный материал из трех участков пазухи направлен на гистологическое исследование, результаты которого вновь подтвердили морфологическую структуру ИП. Выполнена передняя тампонада ПН слева гемостатическими тампонами, пациенту назначена системная антибактериальная терапия на 7 дней. Послеоперационный период протекал без осложнений.
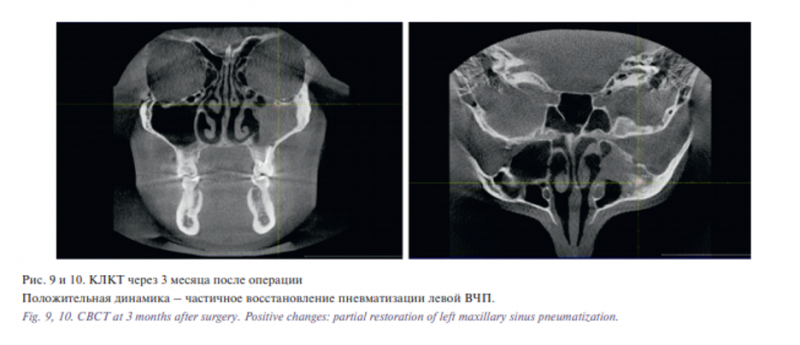
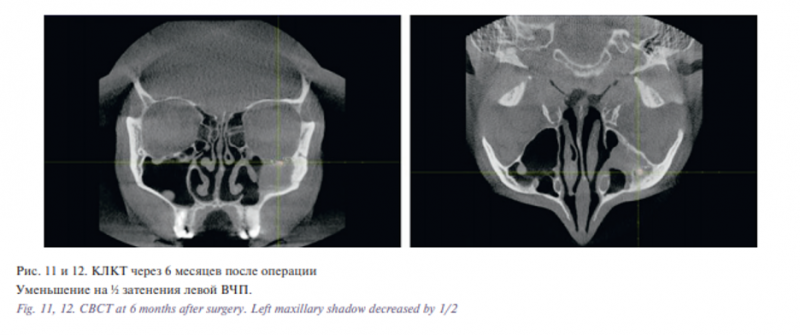
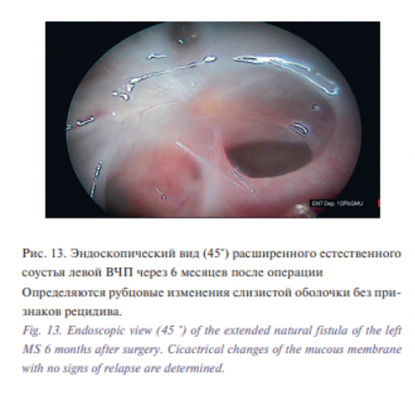
В послеоперационном периоде пациент отмечал регресс дискомфорта в проекции верхнечелюстной ветви тройничного нерва слева, купирование симптомов верхнечелюстного синусита. Пациенту выполнялся уход за ПН, ирригация ПН изотоническим раствором морской воды. Пациенту рекомендована повторная явка в клинику через 1, 3 и 6 месяцев после операции, затем раз в год для эндоскопического и КТ-контроля (рис. 9–13). МРТ данному пациенту не выполнялась в связи с наличием несъемных ретейнеров.
На настоящий момент катамнез составляет более 12 месяцев. По данным КЛКТ определяется умеренная положительная динамика в аспекте восстановления пневматизации левой ВЧП, пациент не предъявляет жалоб на отделяемое из носа, носовое дыхание удовлетворительное. Пациент находится под динамическим наблюдением.
Заключение
- В случаях безуспешного консервативного лечения гнойного синусита в течение 3–6 месяцев целесообразно выполнение КЛКТ/МСКТ с оценкой следующих характеристик:
- наличие лидного компонента мягкотканного затенения от образования в ВЧП;
- наличие/отсутствие остеита и гиперостоза в зоне мягкотканного компонента затенения;
- наличие/отсутствие деструкции/деформации костной ткани верхней челюсти,
- а также МРТ, что позволяет дифференцировать структуру ИП как от воспалительно-измененных тканей, так и от синхронно развивающейся плоскоклеточной карциномы в рамках одного патологического образования.
- Односторонняя обструкция ПН и/или ОНП с полипозной дегенерацией слизистой оболочки – наиболее частое проявление ИП, что требует дифференцировки ИП с полипозным процес сом, поэтому прецизионный забор макроскопически-измененных тканей и качественное гистологическое исследование необходимы для успешной диагностики ИП.
- Учитывая склонность ИП к рецидиву, пациент должен наблюдаться длительное время в послеоперационном периоде с выполнением визуализирующих методик исследования.
Выводы
Анализ КЛКТ и сопоставление клинических данных позволяет предположить наличие у пациента ИП. Пациентам с длительно существующими симптомами назальной обструкции и/или рецидивирующим течением гнойно-воспалительных заболеваний ПН и ОНП рекомендовано выполнение КЛКТ ОНП. Совместная оценка полученных неспецифических клинико-рентгенологических данных оториноларингологом и рентгенологом улучшает качество диагностики патологии ПН и ОНП, включая синоназальную ИП, позволяет выбрать наиболее оптимальный подход и объем оперативного вмешательства. Безусловно, основным методом постановки диагноза является патоморфологическое исследование операционного/биопсийного материала.
ЛИТЕРАТУРА/REFERENCES
- Shanmugaratnam K. Nasal cavity and paranasal sinuses (excluding nasal vestibule). In Histological Typing of Tumors of the Upper Respiratory Tract and Ear. Shanmugaratnam K (Ed.). Berlin: Springer-Verlag Publishers. С. 1991. 20–21.
- Savy L., Lloyd G., Lund V., et al. Optimum imaging for inverted papilloma. J. Laryngol. Otology. 2000;114(11):891–3.
- Карпищенко С.А., Верещагина О.Е., Баранская С.В., Бибик П.Р. Синоназальная инвертированная папиллома: литературный обзор. Fol. Otorhinolaryngol. Pathol. Resp. 2017;23(3):4–16. Karpishchenko S.A., Vereshchagina O.E., Baranskaya S.V., Bibik P.R. Synonasal inverted papilloma: literary review. Fol. Otorhinolaryngol. Pathol. Resp. 2017; 23 (3): 4–16 (In Russ.).
- Lund V., Stammberger H., Nicolai P., et al. European position paper on endoscopic management of tumours of the nose, paranasal sinuses and skull base. Rhinol. 2009;22:1–143.
- Barnes L. Schneiderian papillomas and nonsalivary glandular neoplasms of the head and neck. Modern Pathol. 2002;15(3):279–97.
- Woodworth B., Bhargave G., Palmer J., et al. Clinical outcomes of endoscopic and endoscopic-assisted resection of inverted papillomas: a 15-year experience. Am. J. Rhinol. 2007;21(5):591–600.
- Busquets J.M., Hwang P.H. Endoscopic resection of sinonasal inverted papilloma: a meta-analysis. Otolaryngology: Head Neck Surg. 2006;134(3):476–82.
- Lund V., Lloyd G. Radiological changes associated with inverted papilloma of the nose and paranasal sinuses. Br. J. Radiol. 1984;678(57): 455–61.
- Brown J., Chew F. Inverted papilloma. Am. J. Roentgenol. 1992;159(2):278.
- Bhalla R., Wright E. Predicting the site of attachment of sinonasal inverted papilloma. Rhinol. 2009;47:345–8.
- Walijee H., Sandeep B., Quine S., et al. Inverted Papilloma Originating Primarily from the Nasolacrimal Duct: A Case Report and Review of the Pertinent Literature. Case Rep. Otolaryngol. 2015;2015.
- Vorasubin N., Vira D., Suh J., et al. Schneiderian papillomas: Comparative review of exophytic, oncocytic, and inverted types. Am. J. Rhinol. Allerg. 2013;27(4):287–92.
- Liu Q., Yu H., Minovi A., et al. Management of maxillary sinus inverted papilloma via transnasal endoscopic anterior and medial maxillectomy. ORL. 2010;72(5):247–51.
- Maroldi R., Farina D., Palvarini L., et al. Magnetic resonance imaging findings of inverted papilloma: differential diagnosis with malignant sinonasal tumors. Am. J. Rhinol. 2004;18(5):305–10.
Поступила 26.07.18
Принята в печать 20.11.18 Received 26.07.18 Accepted 20.11.18
Информация об авторах:
С.А. Карпищенко – кафедра оториноларингологии с клиникой ФГБОУ ВО Первый СПбГМУ им. И.П. Павлова Минздрава РФ, Санкт-Петербург, Россия; e-mail: karpischenkos@mail.ru
А.А. Зубарева – кафедра оториноларингологии с клиникой ФГБОУ ВО Первый СПбГМУ им. И.П. Павлова Минздрава РФ, Санкт-Петербург, Россия
О.Е. Верещагина – кафедра оториноларингологии с клиникой ФГБОУ ВО Первый СПбГМУ им. И.П. Павлова Минздрава РФ, Санкт-Петербург, Россия
С.В. Баранская – кафедра оториноларингологии с клиникой ФГБОУ ВО Первый СПбГМУ им. И.П. Павлова Минздрава РФ, Санкт-Петербург, Россия
А.В. Волошина – кафедра оториноларингологии с клиникой ФГБОУ ВО Первый СПбГМУ им. И.П. Павлова Минздрава РФ, Санкт-Петербург, Россия
П.Р. Бибик – кафедра оториноларингологии с клиникой ФГБОУ ВО Первый СПбГМУ им. И.П. Павлова Минздрава РФ, Санкт-Петербург, Россия
About the authors:
S.A. Karpischenko – Department of Otorhinolaryngology with the clinic of the First State Medical University named after I.P. Pavlov, Ministry of Health of the Russian Federation, St. Petersburg, Russia; e-mail: karpischenkos@mail.ru
A.A. Zubareva – Department of Otorhinolaryngology with the clinic of the First State Medical University named after I.P. Pavlov, Ministry of Health of the Russian Federation, St. Petersburg, Russia
O.E. Vereshchagina – Department of Otorhinolaryngology with the clinic of the First State Medical University named after I.P. Pavlov, Ministry of Health of the Russian Federation, St. Petersburg, Russia
S.V. Baranskaya – Department of Otorhinolaryngology with the clinic of the First State Medical University named after I.P. Pavlov, Ministry of Health of the Russian Federation, St. Petersburg, Russia
A.V. Voloshina – Department of Otorhinolaryngology with the clinic of the First State Medical University named after I.P. Pavlov, Ministry of Health of the Russian Federation, St. Petersburg, Russia
P.R. Bibik – Department of Otorhinolaryngology with the clinic of the First State Medical University named after I.P. Pavlov, Ministry of Health of the Russian Federation, St. Petersburg, Russia
Рецензия на статью
Статья посвящена актуальной проблеме ведения пациентов с инвертированной папилломой полости носа и околоносовых пазух. В статье имеется достаточная литературная ссылка по описываемой тематике, включая современные данные, касающиеся вопросов диагностики и лечения данного заболевания. Приведен собственный материал исследования по ведению 44 больных инвертированной папилломой.
Представленные данные имеют безусловный интерес для врачей разных специальностей.
Review on the article
The article is devoted to the current problem of managing patients with inverted papilloma of the nasal cavity and paranasal sinuses. It contains a sufficient literary reference on the described topic, including current data on the diagnosis and treatment of this disease. An own study material is presented. The presented data, including those on the management of 44 patients with inverted papilloma, might be of great interest for doctors of different specialties.